Vom Sinn des Schmerzes

Keiner will ihn, doch leben ohne ihn ist gefährlich: Der Schmerz ist eine der wichtigsten Empfindungen überhaupt. Seine Verarbeitung in Körper und Gehirn ist komplex – und liefert zahlreiche Ansatzpunkte, ihn auch ohne Medikamente zu lindern.
Wissenschaftliche Betreuung: Prof. Dr. Ulrike Bingel
Veröffentlicht: 07.09.2016
Niveau: mittel
- Akuter Schmerz ist ein Warnsignal das vor Gewebeschäden schützen soll.
- Auf Schmerzempfindung spezialisierte Sinneszellen heißen Nozizeptoren. Sie reagieren auf starke mechanische, thermische oder chemische Reize.
- Schmerzen können auch durch pathologische Veränderungen von Nervenzellen entstehen. Dann spricht man von neuropathischem Schmerz.
- Schmerzreize werden zunächst komplex im Rückenmark verarbeitet und gelangen dann ins Gehirn. Dort sind mehrere Regionen und Netzwerke an der Verarbeitung und Wahrnehmung von Schmerz beteiligt.
- Schmerzwahrnehmung ist sehr subjektiv. Sie kann nicht nur von Person zu Person sehr unterschiedlich sein, sondern auch durch äußere Umstände, die aktuelle Stimmung oder durch Gedanken beeinflusst werden.
- Für die Behandlung von Schmerzen kommen überwiegend seit Jahrzehnten bewährte Medikamente zum Einsatz, zunehmend aber auch nicht-medikamentöse Verfahren.
- Chronischer Schmerz entsteht, wenn Schmerzen oder eine Überempfindlichkeit der Rezeptoren mitunter auch ohne Gewebeschädigung über viele Monate fortbesteht. Ihre Behandlung stößt auch wegen Nebenwirkungen und Gewöhnungseffekten bei den meisten Schmerzmittel schnell an ihre Grenzen.
Neuron
Neuron/-/neuron
Das Neuron ist eine Zelle des Körpers, die auf Signalübertragung spezialisiert ist. Sie wird charakterisiert durch den Empfang und die Weiterleitung elektrischer oder chemischer Signale.
Rückenmark
Rückenmark/Medulla spinalis/spinal cord
Das Rückenmark ist der Teil des zentralen Nervensystems, das in der Wirbelsäule liegt. Es verfügt sowohl über die weiße Substanz der Nervenfasern, als auch über die graue Substanz der Zellkerne. Einfache Reflexe wie der Kniesehnenreflex werden bereits hier verarbeitet, da sensorische und motorische Neuronen direkt verschaltet sind. Das Rückenmark wird in Zervikal-, Thorakal-, Lumbal und Sakralmark unterteilt.
Wahrnehmung
Wahrnehmung/Perceptio/perception
Der Begriff beschreibt den komplexen Prozess der Informationsgewinnung und –verarbeitung von Reizen aus der Umwelt sowie von inneren Zuständen eines Lebewesens. Das Gehirn kombiniert die Informationen, die teils bewusst und teils unbewusst wahrgenommen werden, zu einem subjektiv sinnvollen Gesamteindruck. Wenn die Daten, die es von den Sinnesorganen erhält, hierfür nicht ausreichen, ergänzt es diese mit Erfahrungswerten. Dies kann zu Fehlinterpretationen führen und erklärt, warum wir optischen Täuschungen erliegen oder auf Zaubertricks hereinfallen.
Rezeptor
Rezeptor/-/receptor
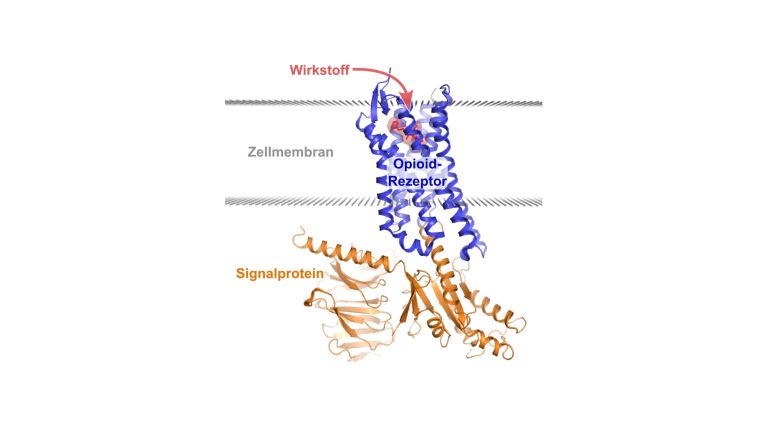
Signalempfänger in der Zellmembran. Chemisch gesehen ein Protein, das dafür verantwortlich ist, dass eine Zelle ein externes Signal mit einer bestimmten Reaktion beantwortet. Das externe Signal kann beispielsweise ein chemischer Botenstoff (Transmitter) sein, den eine aktivierte Nervenzelle in den synaptischen Spalt entlässt. Ein Rezeptor in der Membran der nachgeschalteten Zelle erkennt das Signal und sorgt dafür, dass diese Zelle ebenfalls aktiviert wird. Rezeptoren sind sowohl spezifisch für die Signalsubstanzen, auf die sie reagieren, als auch in Bezug auf die Antwortprozesse, die sie auslösen.
„Mitunter sitzt die ganze Seele in eines Zahnes dunkler Höhle“, dichtete dereinst Wilhelm Busch über den Zahnschmerz. Wer die allumfassende Pein im Reim schon einmal selbst erlebt hat, wird sich spätestens dann gefragt haben, wozu Schmerz eigentlich gut sein soll. Die Antwort ist eigentlich schlicht: Schmerz ist ein Hilferuf des Körpers, dass Schaden droht oder schon eingetreten ist und man sich schleunigst von der Gefahrenquelle entfernen sollte. Ohne Schmerz würde niemand die heiße Herdplatte meiden oder einen Knochenbruch in Ruhe ausheilen lassen.
Wie wichtig Schmerzempfinden ist, zeigt der Blick auf Personen, denen es fehlt. „Menschen, die keinen Akutschmerz spüren können, leiden unter massiver Selbstverstümmelung, zum Beispiel abgebissenen Lippen“, sagt Stefan Lechner von der Universität Heidelberg (Schmerzlich, aber unabdingbar). Wer schon einmal damit zu kämpfen hatte, sich nach einem Zahnarztbesuch seine noch betäubten Mundpartien nicht zu zerbeißen, wird dies nachvollziehen können.
Sinneszellen als Schadensmelder
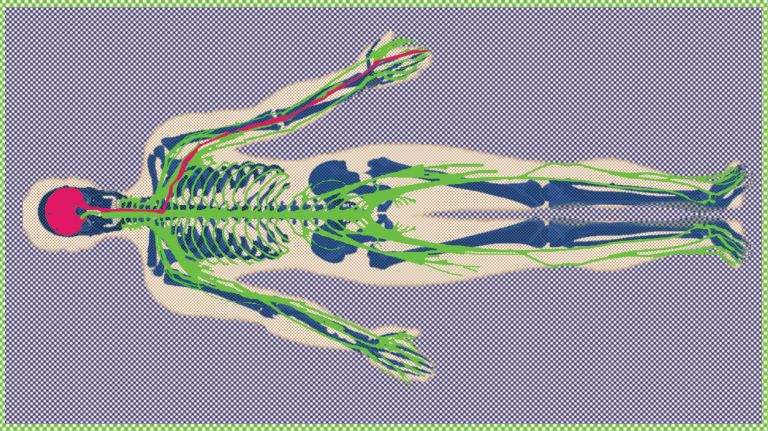
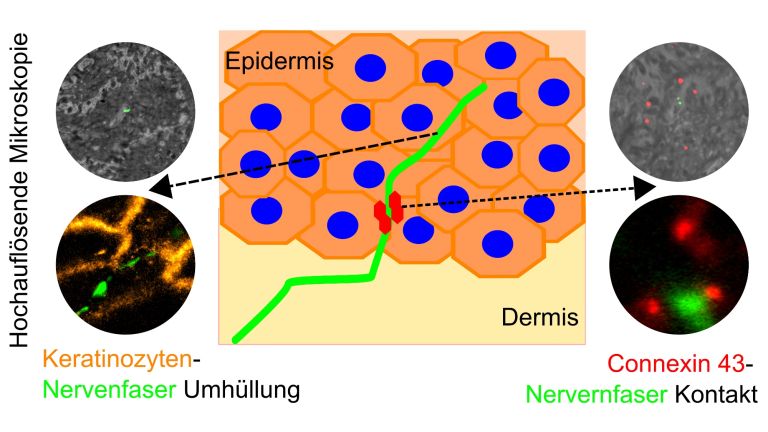
Klassischer Schmerz beginnt mit putzig klingenden Sinneszellen: den so genannten Nozizeptoren. Was man aus dem Lateinischen lose als Schadensmelder übersetzen kann, sind Zellen mit freien Nervenenden, die sich in fast allen Geweben des menschlichen Körpers finden, vor allem aber in der Haut. Dort existieren sie in größerer Dichte als sämtliche andere Sinnesrezeptoren - was die Bedeutung der Haut als Schutzorgan unterstreicht. Manche Nozizeptoren reagieren ausschließlich auf mechanische Reize, zum Beispiel einen spitzen Stich, andere auch auf Hitze, Kälte, chemische Reize wie den scharfen Geschmacksstoff Capsaicin oder Botenstoffe, die bei Verletzungen oder Entzündungen freigesetzt werden. Allen Nozizeptoren ist gemein, dass sie im Normalzustand nicht so leicht aus der Ruhe zu bringen sind. Damit sie ein Signal ans Rückenmark losschicken, muss der Reiz ziemlich stark sein.
Einige Nozizeptoren sind normalerweise rein gar nicht aus der Reserve zu locken: die so genannten stummen Nozizeptoren sitzen vor allem in inneren Organen und sind in gesundem Gewebe überhaupt nicht erregbar. Kommt es hingegen zu Entzündungen, kann dieser Prozess auch die stummen Nozizeptoren aus dem Dornröschenschlaf wecken. Sie werden erregbar und tragen nun auch zur Schmerzentstehung bei.
Die Zellkörper der Nozizeptoren sitzen in den Spinalganglien. Auf dem Weg ins Rückenmark reisen die Signale je nach Zelltyp mit unterschiedlichem Tempo. Nozizeptoren mit so genannten A-Delta-Fasern haben eine Myelinscheide, die eine schnelle Impulsweiterleitung ermöglicht. Sie vermitteln vor allem stechende Schmerzreize. Nozizeptoren mit C-Fasern hingegen sind für die Übertragung von Schmerzen zuständig, die als eher dumpfer und tiefer sitzend empfunden werden. Ihnen fehlt die Myelinummantelung und sie brauchen länger für die Reizübertragung.
Neben den von Nozizeptoren gemeldeten Reizen, die im Gehirn als Schmerz interpretiert werden, kennt man inzwischen eine Reihe von weiteren Schmerzarten. Oft liegt eine Nervenschädigung zugrunde. Die daraus resultierenden Schmerzen werden dann als „neuropathisch“ bezeichnet. „Dies ist allerdings ein Sammelbegriff für viele Erkrankungen mit sehr unterschiedlichen Mechanismen“, sagt Rohini Kuner, die Sprecherin des Sonderforschungsbereiches 1158, der untersucht, wie chronischer Schmerz entsteht. Neuropathische Schmerzen können zum Beispiel durch mechanische Traumata infolge eines Unfalls ausgelöst werden, durch virale Infektionen, durch zu hohen Blutzucker bei Diabeteserkrankungen oder auch durch Tumorzellen, die entlang von Nervenfasern wandern.
Rückenmark
Rückenmark/Medulla spinalis/spinal cord
Das Rückenmark ist der Teil des zentralen Nervensystems, das in der Wirbelsäule liegt. Es verfügt sowohl über die weiße Substanz der Nervenfasern, als auch über die graue Substanz der Zellkerne. Einfache Reflexe wie der Kniesehnenreflex werden bereits hier verarbeitet, da sensorische und motorische Neuronen direkt verschaltet sind. Das Rückenmark wird in Zervikal-, Thorakal-, Lumbal und Sakralmark unterteilt.
Soma
Soma/-/cell body
Der Zellkörper, auch Soma genannt, ist das Stoffwechselzentrum der Zelle. Er trägt neben den Zellorganellen – zum Beispiel die Mitochondrien – auch den Zellkern mit den Erbanlagen. Vom Zellkörper gehen die Dendriten und das Axon (langer faserartiger Fortsatz von Nervenzellen) ab.
Signal-Verarbeitung noch im Rückenmark
Ist ein Schmerzsignal erst einmal im Rückenmark angelangt, darf man sich die Weiterleitung an die zum Gehirn führende Nervenbahnen keinesfalls wie bei einem Staffellauf vorstellen, wo das Holz einfach an den nächsten Läufer weitergegeben wird: „Im Rückenmark findet Signalintegration in sehr, sehr komplexen Netzwerken statt, die wir gerade erst zu entschlüsseln lernen“, betont Stefan Lechner (Wie Schmerz ins Gehirn gelangt). So werden die Reize etwa in Nervennetzwerken verknüpft, wodurch die Qualität und Intensität des Schmerzes kodiert wird. Zudem sind Nozizeptoren auch mit Motorneuronen verschaltet, die schnelle Rückziehreflexe von der Schmerzquelle ermöglichen, noch bevor die Schmerzwahrnehmung überhaupt im Gehirn angekommen ist. Selbst Signale, die eigentlich gar nichts mit Schmerz zu tun haben sollten, weil sie zum Beispiel von ganz anderen Sinneszellen kommen oder längst amputierte Gliedmaßen zu peinigen scheinen, können durch Umschaltungen im Rückenmark zu Schmerzbotschaften werden.
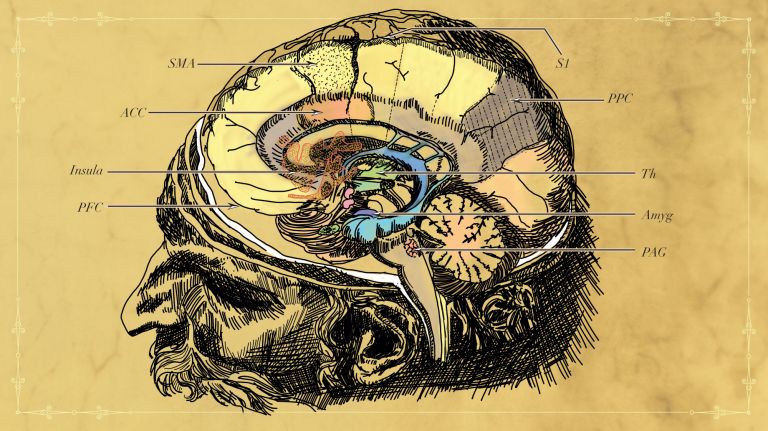
Vom Rückenmark wandern Schmerzsignale auf unterschiedlichen Pfaden in verschiedene Gehirnregionen. Sie kreuzen zunächst auf die Gegenseite in den Vorderseitenstrang, durchziehen den Hirnstamm und werden dann im Zwischenhirn vom Ventrobasalkern des Thalamus weiter an andere Gehirnregionen geleitet. Hier ergibt die Zusammenarbeit unterschiedlicher Gehirnareale die eigentliche Schmerzwahrnehmung (Die komplexeste Alarmanlage der Welt). Im Cortex beispielsweise ordnen Insellappen und somatosensorische Hinterrinde das Schmerzsignal seinem Ursprungsort zu, damit man über den ersten Rückziehreflex hinaus das schutzbedürftige Körperteil identifizieren kann. Das limbische System hingegen bewertet den Schmerz emotional und der dorsolaterale präfrontale Cortex trägt zur kognitiven Einordnung des Schmerzes bei.
Rückenmark
Rückenmark/Medulla spinalis/spinal cord
Das Rückenmark ist der Teil des zentralen Nervensystems, das in der Wirbelsäule liegt. Es verfügt sowohl über die weiße Substanz der Nervenfasern, als auch über die graue Substanz der Zellkerne. Einfache Reflexe wie der Kniesehnenreflex werden bereits hier verarbeitet, da sensorische und motorische Neuronen direkt verschaltet sind. Das Rückenmark wird in Zervikal-, Thorakal-, Lumbal und Sakralmark unterteilt.
Hirnstamm
Hirnstamm/Truncus cerebri/brainstem
Der „Stamm“ des Gehirns, an dem alle anderen Gehirnstrukturen sozusagen „aufgehängt“ sind. Er umfasst – von unten nach oben – die Medulla oblongata, die Pons und das Mesencephalon. Nach unten geht er in das Rückenmark über.
Diencephalon
Zwischenhirn/Diencephalon/diencephalon
Zum Diencephalon (Zwischenhirn) gehören unter anderem der Thalamus und der Hypothalamus. Gemeinsam mit dem Großhirn bildet es das Vorderhirn. Im Diencephalon finden sich Zentren für Sensorik, Emotion und zur Steuerung lebenswichtiger Funktionen wie Hunger und Durst.
Thalamus dorsalis
Thalamus dorsalis/Thalamus dorsalis/thalamus
Der Thalamus ist die größte Struktur des Zwischenhirns und ist oberhalb des Hypothalamus gelegen. Der Thalamus gilt als „Tor zum Bewusstsein“, da seine Kerne Durchgangstation für sämtliche Information an den Cortex (Großhirnrinde) sind. Gleichzeitig erhalten sie auch viele kortikale Eingänge. Die Kerne des Thalamus werden zu Gruppen zusammengefasst.
Cortex
Großhirnrinde/Cortex cerebri/cerebral cortex
Der Cortex cerebri, kurz Cortex genannt, bezeichnet die äußerste Schicht des Großhirns. Sie ist 2,5 mm bis 5 mm dick und reich an Nervenzellen. Die Großhirnrinde ist stark gefaltet, vergleichbar einem Taschentuch in einem Becher. So entstehen zahlreiche Windungen (Gyri), Spalten (Fissurae) und Furchen (Sulci). Ausgefaltet beträgt die Oberfläche des Cortex ca 1.800 cm2.
Insellappen
Insellappen/Lobus insularis/insula
Der Insellappen ist ein eingesenkter Teil des Cortex (Großhirnrinde), der durch Frontal-, Temporal– und Parietallappen verdeckt wird. Diese Überlagerung wird Opercula (Deckel) genannt. Die Insula hat Einfluss auf die Motorik und Sensorik der Eingeweide und gilt in der Schmerzverarbeitung als Verbindung zwischen kognitiven und emotionalen Elementen.
Emotionen
Emotionen/-/emotions
Unter „Emotionen“ verstehen Neurowissenschaftler psychische Prozesse, die durch äußere Reize ausgelöst werden und eine Handlungsbereitschaft zur Folge haben. Emotionen entstehen im limbischen System, einem stammesgeschichtlich alten Teil des Gehirns. Der Psychologe Paul Ekman hat sechs kulturübergreifende Basisemotionen definiert, die sich in charakteristischen Gesichtsausdrücken widerspiegeln: Freude, Ärger, Angst, Überraschung, Trauer und Ekel.
Dorsolateraler PFC
Dorsolateraler präfrontaler Cortex/Cortex praefrontalis dorsolateralis/dorsolateral prefrontal cortex
Der dorsolaterale präfrontale Cortex ist der oben (dorsal) und seitlich (lateral) gelegene Teil des Stirnlappens. Er ist an der Planung und Regulation komplexer motorischer sowie intellektueller Handlungen beteiligt. Dazu scheint laut einem Experiment auch die Lüge zu gehören. Diese und weitere Fähigkeiten reguliert der dorsolaterale PFC in Abstimmung mit vielen weiteren Hirnbereichen, mit denen er eng verknüpft ist.
Empfohlene Artikel
Jeder Schmerz ist einzigartig
Angesichts der vielen beteiligten Gehirnregionen überrascht es kaum, dass die Schmerzwahrnehmung nicht nur höchst subjektiv ist, sondern dass ähnliche Schmerzen auch bei ein und derselben Person je nach Situation sehr unterschiedlich wahrgenommen werden (Wie Gedanken den Schmerz steuern). Akuter Stress zum Beispiel kann das Schmerzempfinden dämpfen und hilft Sportlern oder Soldaten auch schwere Verletzungen vorübergehend zu ignorieren, bis wieder Ruhe einkehrt. Auch die positive Betrachtung bestimmter Schmerzen - zum Beispiel von Geburtswehen - kann zur Linderung beitragen, ebenso gelingt dies mit Entspannungstechniken (Schmerz – so helfe ich mir selbst) oder dem schieren Glauben an Placebos. Angst, Traurigkeit, Stress oder Verkrampfung hingegen wirken mitunter wie Schmerzverstärker.
Wo positives Denken an seine Grenzen stößt, greifen Schmerzgeplagte zur Pillenschachtel oder Spritze. Ihnen steht ein überwiegend schon seit Jahrzehnten bewährtes Arsenal an Analgetika zur Verfügung, welches von rezeptfreien Klassikern wie Aspirin und Paracetamol bis hin zu Opioiden reicht. Auch manche Medikamente, die eigentlich für andere Zwecke entwickelt wurden, zum Beispiel zur Behandlung von Depression oder Epilepsie, können als effektive Schmerzmittel wirken. Gänzlich neue Möglichkeiten, Schmerzen zu behandeln, wurden in den letzten Jahren allerdings nicht entdeckt.
Depression
Depression/-/depression
Phasenhaft auftretende psychische Erkrankung, deren Hauptsymptome die traurige Verstimmung sowie der Verlust von Freude, Antrieb und Interesse sind.
Problemfall Chronischer Schmerz
Die bislang eher mageren Erfolge bei der Suche nach neuen Angriffspunkten in der Schmerzbekämpfung tun vor allem da weh, wo Schmerz aus dem Ruder läuft. Das kann zum Beispiel der Fall sein, wenn Patienten Schmerzmittel nicht vertragen oder unter besonders starken und dauerhaften Schmerzen leiden. Gerade chronische Schmerzen bringen Patienten - und auch ihre Ärzte - oft zur Verzweiflung (Gelernter Schmerz). „Solche Schmerzen sind keine Warnsignale mehr, sondern werden selbst zur Krankheit“, sagt Kuner. Sie entstehen zum Beispiel aufgrund von Nervenschädigungen, die auch nach dem eigentlichen Heilungsprozess fortbestehen, durch dauerhafte Sensibilisierung von Rezeptoren oder durch die bleibende Veränderung von Verschaltungen im Gehirn oder Rückenmark, die zu Schmerzwahrnehmungen führen, obwohl eigentlich keine Gewebeschädigung (mehr) vorliegt. Im Zuge solcher fehlgeleiteten molekularen und zellulären Lernprozesse kann sich ein regelrechtes Schmerzgedächtnis ausbilden, das bislang kaum rückgängig zu machen ist.
Wo chronische Schmerzen eine dauerhafte Schmerzmedikation erforderlich machen, können Nebenwirkungen oder Wirkungsverluste schnell Probleme bereiten. Gerade an Opioide gewöhnt der Körper sich schnell, was dazu führt, dass die Dosis während der Therapie nach und nach erhöht werden muss. „In manchen Fällen kann bereits nach wenigen Wochen eine mehr als zehnfach höhere Dosierung für eine zufriedenstellende Schmerzlinderung erforderlich sein“, berichtet Lechner. Gerade für die Behandlung chronischer Schmerzen hoffen Forscher daher darauf, dass das derzeit rapide wachsende Verständnis der komplexen Vorgänge bei der Schmerzverarbeitung zu neuen Therapieansätzen führen wird. Längst ist zwar klar, dass der Schmerz meist nicht nur eine Ursache hat, sondern aus einem komplexen Zusammenspiel biologischer, seelischer und sozialer Faktoren heraus entsteht. Dieses bio-psycho-soziale Schmerzmodell beantwortet aber nicht automatisch die Frage nach der besten Behandlung. Klar scheint, dass zu den Medikamenten im Rahmen einer multimodalen Therapie zunehmend nicht-medikamentöse Strategien dazu kommen müssen. Ob und wie sich das Schmerzgedächtnis dadurch nachhaltig wieder verlernen lässt, ist derzeit aber noch offen (Umlernen lernen). Wünschenswert wäre es allemal, auch chronischen Schmerz in die Vergangenheit verbannen zu können. Auch hierfür fand schon Wilhelm Busch die richtigen Worte: „Gehabte Schmerzen, die hab‘ ich gern.“
Rezeptor
Rezeptor/-/receptor
Signalempfänger in der Zellmembran. Chemisch gesehen ein Protein, das dafür verantwortlich ist, dass eine Zelle ein externes Signal mit einer bestimmten Reaktion beantwortet. Das externe Signal kann beispielsweise ein chemischer Botenstoff (Transmitter) sein, den eine aktivierte Nervenzelle in den synaptischen Spalt entlässt. Ein Rezeptor in der Membran der nachgeschalteten Zelle erkennt das Signal und sorgt dafür, dass diese Zelle ebenfalls aktiviert wird. Rezeptoren sind sowohl spezifisch für die Signalsubstanzen, auf die sie reagieren, als auch in Bezug auf die Antwortprozesse, die sie auslösen.
Schmerzgedächtnis
Schmerzgedächtnis/-/pain memory
Aus einem akuten Schmerz kann ein chronischer werden, wenn er längerfristig auftritt. Hier zeigt sich, wie plastisch – wie lernfähig – das Nervensystem ist: Es reichen auch schon leichte Auslöser, um eine Schmerzempfindung hervorzurufen.